
El doctor del dolor
 Fabio Fuenmayor, especialista en cuidados paliativos, se dedica a atender el sufrimiento de pacientes con cáncer. Pero hoy esa tarea se le hace cuesta arriba: los medicamentos que necesita para hacer su trabajo son escasos en Venezuela.
Fabio Fuenmayor, especialista en cuidados paliativos, se dedica a atender el sufrimiento de pacientes con cáncer. Pero hoy esa tarea se le hace cuesta arriba: los medicamentos que necesita para hacer su trabajo son escasos en Venezuela.
Fotografías: Nel Espina
Para quien ha tenido que tutearse con la muerte, la vida se vuelve más sagrada.
Héctor Torres
Hubo un tiempo en que el doctor Fabio Fuenmayor solo quería huir de su consultorio y no volver más. A diario veía a sus pacientes, enfermos de cáncer, quejarse de dolores punzantes que les costaba mucho calmar. Casi todos estaban desahuciados, con tumores regados por el cuerpo. La idea de largarse definitivamente del hospital le daba vueltas en la cabeza desde hacía meses: lo pensaba, una y otra vez, pero no se atrevía.
Hasta que un día de febrero de 2016 se sentó frente a su computadora y, decidido, escribió:
«Les pido a mis pacientes que ni siquiera pregunten por mi consulta. He decidido tomarme las nueve semanas de vacaciones vencidas del año pasado y las once de este año, debido a que no tengo nada que recetarles para el dolor oncológico que constituye más del 90% de los motivos de mi consulta. No gozo de cinismo para decirle a mis pacientes, mirándolos a los ojos, que no solamente se van a morir de cáncer, sino que además lo harán en medio del sufrimiento de terribles dolores que ni siquiera van a poder ser tratados».
Ese día, Fuenmayor acababa de recibir una noticia que sintió como una estocada: al llamar por teléfono a Badan, la única cadena farmacéutica que seguía vendiendo algunos de los analgésicos que él recetaba, le informaron que ya no tenían nada. Y peor aún: le dijeron que según les había comunicado el gobierno de Nicolás Maduro, no se volverían a importar.
Fuenmayor —gafas gruesas, barba poblada y pelo entrecano— es un médico venezolano, especialista en cuidados paliativos y como tal se aboca a mejorar la calidad de vida de quienes padecen cáncer. El objetivo principal de los paliativistas es aminorar el sufrimiento lo más posible: tratar los síntomas producidos por la enfermedad y los efectos secundarios generados por los tratamientos. Les toca, pues, atender el dolor de los demás. Eso que —como reflexionó la estadounidense Melanie Thernstrom en su largo ensayo sobre el tema— «es uno de los sellos que marcan lo que significa ser humano, y a menudo marca el principio y el final de nuestras vidas».

El cáncer y el dolor van de la mano. Casi siempre. La Organización Mundial de la Salud (OMS) dice que al menos 8 de cada 10 enfermos oncológicos presentan ese síntoma. Al paciente le duele porque los tumores lesionan los sitios donde aparecen. Le duele porque las masas tumorales crecen afectando órganos cercanos. Le duele porque la enfermedad se disemina por el cuerpo. Le duele como consecuencia de las radioterapias y quimioterapias. Le duele por causas que a la ciencia le cuesta precisar. Le duele cuando se aproxima el fin de su vida y el cáncer se hace más feroz.
Para aliviarlos, los paliativistas apelan a unos 45 fármacos, entre antinflamatorios, analgésicos y coadyuvantes (que modifican o intensifican el efecto de los otros medicamentos). Estos especialistas se guían por un método presentado por la OMS en 1986 llamado «escalera analgésica», que establece cuáles y en qué dosis deben prescribirse para tratar el dolor en tres eslabones: leve, moderado y severo. De esas sustancias destacan los opioides: analgésicos que actúan sobre la percepción del dolor con tanta efectividad que puede eliminarlo por completo. Los hay en distintas presentaciones: si el enfermo no puede tragar, se le inyectan ampollas; si tiene las venas irritadas a causa de la quimioterapia, se le indican pastillas, gotas o parches especiales.
La OMS exige a los Estados velar por el abastecimiento permanente y los exhorta a priorizar el alivio del dolor oncológico. Desatender a quienes lo padecen, considera las Naciones Unidas, puede considerarse un trato inhumano, cruel y degradante. En Venezuela, la lista nacional de medicamentos esenciales, de obligatorio cumplimiento para el sistema público de salud, incluye opioides como morfina, fentanilo, oxicodona y tramadol en gotas, tabletas, ampollas y parches. Pero el doctor Fuenmayor no tenía ninguno de esos fármacos a la mano desde hacía meses. Y ya no sabía qué hacer para hallarlos.
«Mis colegas y yo fuimos reduciendo la oferta de alternativas, empezamos a exigirle a los familiares cada vez más esfuerzo para conseguir el tratamiento adecuado —escribió Fuenmayor—. Nos hicimos creativos cambiando las presentaciones y hasta violentamos las normas usando medicamentos ya vencidos. Pero todo eso se acabó».
La escasez de opioides comenzó a hacerse notar en algún momento de 2015. Por aquellos días, la Federación Farmacéutica Venezolana denunciaba que 7 de cada 10 medicamentos no estaban en los anaqueles. Fuenmayor se frustraba, pero se las ingeniaba para no dejar a sus pacientes a la deriva. Una vez encontró, olvidadas en el rincón de una gaveta, decenas de blísteres de metadona, un opioide muy efectivo. Aunque estaban vencidos, él no quería tirarlos a la basura.

Pensó en cómo sacarles provecho a esas pastillas, y finalmente resolvió dárselas a sus pacientes para que las llevaran a una farmacia cercana donde podían procesarlas y convertirlas en jarabes. No era una solución para el problema, pero esos jarabes eran algo. Y funcionaron. Rindieron para varias semanas. Cuando las provisiones vencidas de metadona se terminaron, les recomendó a los pacientes que buscaran donaciones. Después supo que la droguería Badan lo tenía y comenzó a pedirles que hicieran el esfuerzo de comprarlo allí. Si bien muchos no tenían cómo, encontraban alguna forma de adquirirlo. Y con ese único opioide, Fuenmayor continuó trabajando por varios meses.
Pero si ahora esa opción también se había extinguido, ¿qué sentido tenía seguir atendiendo consultas?
«Ninguno», se respondía mientras escribía aquella mañana de febrero de 2016. Finalizó con una frase arrojada como un dardo: «Cada uno de los pacientes muere con un pedazo de país».
Y firmó el texto. Después lo imprimió, fue a su consultorio —el número cuatro del Instituto de Hematología y Oncología, en la Universidad Central de Venezuela, a metros del Hospital Universitario de Caracas—, lo pegó en la puerta y se devolvió a su casa.
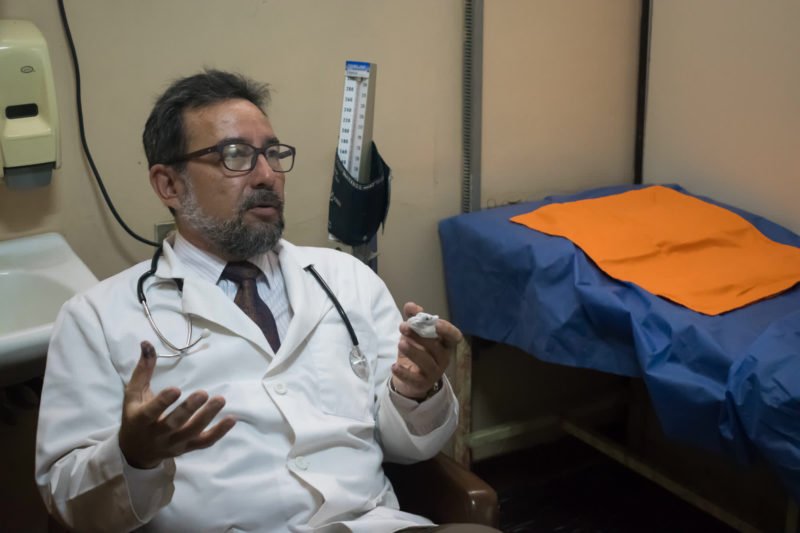
Esta mañana gris de julio de 2019 apenas un puñado de estudiantes camina por la Universidad Central de Venezuela. El Instituto de Hematología y Oncología está en silencio y a oscuras. Fuenmayor —conocido aquí como «el doctor del dolor»— viste una camisa de mangas largas color mostaza y una corbata dorada. Camina por el pasillo que conduce a su consultorio. Lleva en la mano una bolsa con medicamentos.
—Prendan esta luz —pide a unas empleadas, con su voz ligeramente nasal.
Fuenmayor se ríe porque ellas no encuentran el interruptor.
—Ustedes como que no trabajan aquí —bromea mientras abre la puerta.
El cuarto es pequeño. Caben una camilla, un escritorio, un estante, un par de sillas y poco más. Es aquí donde Fuenmayor trabaja desde hace ocho años. En 2016, interrumpió sus vacaciones al cabo de un mes y regresó a esta habitación a la que pareciera que solo llegan náufragos desesperados.
Aquella mañana de febrero, además de pegarla en la puerta, Fuenmayor envió por WhatsApp a varios amigos, familiares y colegas la carta que había escrito. Muchos de ellos compartieron el mensaje en redes sociales y lo enviaron como cadena a más y más personas. Portales de noticias replicaron el contenido y en cuestión de horas se viralizó. La carta generó un apoyo que Fuenmayor nunca se esperó: desde palabras de aliento hasta ayudas concretas. Una fundación llamada Venezolanos sin Fronteras, que enviaba medicinas al país desde España, lo contactó: comenzarían a hacerle llegar analgésicos para sus pacientes. Él los aceptó. Agradecido, retomó su consulta apenas llegó la donación, unas semanas después.
—Esto que está en esta bolsa son los insumos que vienen de España —dice, ahora muy serio, señalando las medicinas que traía—. Es con lo que trabajo, porque la escasez de analgésicos y opioides en general sigue igual.
En mayo de 2017, la Asociación Venezolana de Medicina Paliativa (Asovemepal) lanzó un comunicado alarmante como un grito: «En Venezuela no hay ninguna clase de medicamento analgésico, incluyendo opioides, que pueda aliviar el sufrimiento de tantos pacientes que luchan por la vida o están cercanos a la muerte».
 Aquel grito produjo un eco. A los días, la Asociación Latinoamericana de Cuidados Paliativos publicó una carta, firmada por 15 organizaciones paliativistas de 11 países de la región, donde exhortaba al gobierno de Maduro a que garantizara el abastecimiento de opioides. Año y medio después, la paliativista Claudia Morón, directora del Programa Nacional de Oncología del Ministerio de Salud, admitió que, entre 2017 y 2018, hubo un retraso en la llegada de los opioides al país y que la crisis más fuerte de abastecimiento se produjo durante el primer semestre de 2018.
Aquel grito produjo un eco. A los días, la Asociación Latinoamericana de Cuidados Paliativos publicó una carta, firmada por 15 organizaciones paliativistas de 11 países de la región, donde exhortaba al gobierno de Maduro a que garantizara el abastecimiento de opioides. Año y medio después, la paliativista Claudia Morón, directora del Programa Nacional de Oncología del Ministerio de Salud, admitió que, entre 2017 y 2018, hubo un retraso en la llegada de los opioides al país y que la crisis más fuerte de abastecimiento se produjo durante el primer semestre de 2018.
La Asovemepal calcula que apenas 1 de cada 10 pacientes con cáncer tiene acceso a esos fármacos. Y que quienes logran obtenerlos casi siempre es gracias a que fundaciones se los donan. O a familiares en el exterior que les envían dinero para comprarlos en el mercado informal, el cual se abastece a través de gente que viaja a las fronteras con Colombia o Brasil para traer al país medicinas escasas y venderlas. Porque a los hospitales públicos llegan muy pocos opioides y las farmacias comerciales dejaron de ofrecerlos.
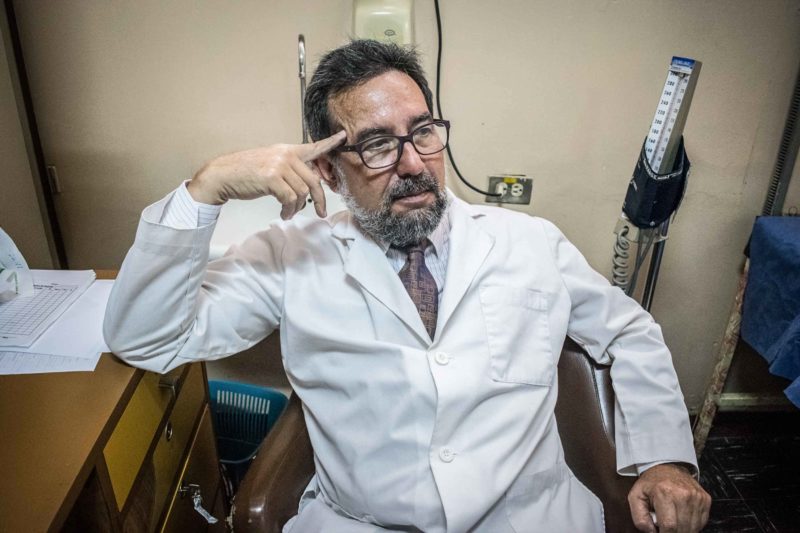
El doctor Fuenmayor ahora está sentado frente a su escritorio. Se acomoda en la silla, suspira y dice que, a su juicio, las cuentas de la Asovemepal son conservadoras; que es difícil, por no decir imposible, hacer un cálculo certero.
—No sabemos nada. Estamos trabajando a ciegas. No tenemos estadísticas. Nadie procesa las cifras y son muchas las distorsiones. Será cuando todo pase que nos enteraremos del tamaño de esto que estamos viviendo.
Pero hay datos que dan algunas pistas de cuánto dolor puede haber.
El cáncer es la segunda causa de muerte más frecuente en Venezuela desde hace tres décadas. De acuerdo al último Anuario de Mortalidad, en 2013 fallecieron 23 mil 121 personas por distintas neoplasias. No contar con datos más actuales es otra cara de la crisis de salud venezolana. Por ello, la Universidad Simón Bolívar y la Sociedad Anticancerosa de Venezuela emprendieron una investigación para estimar el comportamiento de la enfermedad en los años en los que no se han presentado datos oficiales. El resultado arrojó que en 2017 habrían fallecido 26 mil 510 personas por cáncer: 15% más que tres años antes.
La Red Defendamos la Epidemiología Nacional estima que anualmente se registran en el país unos 55 mil nuevos casos y describió, en un informe emitido en 2018, la precaria atención que reciben los pacientes oncológicos en el país. El ex ministro de salud José Félix Oletta, médico internista e integrante de la organización, resume el panorama así: «Que las salas de radioterapia estén prácticamente paralizadas, que el desabastecimiento de quimioterapia esté por encima del 90%, que no haya insumos para exámenes, que las cirugías oncológicas se hayan reducido en un 50%… todo eso es un caldo de cultivo fatal. Los pacientes ven progresar su enfermedad y, en consecuencia, sienten dolor. Un síntoma que no pueden calmar, porque no hay cómo».
El doctor Fuenmayor, en lugar de hablar de cifras, prefiere referirse a un caso puntual: a alguien que encarna el sufrimiento.
Se trata de la mujer embarazada con cáncer de mama que esta mañana pasó por aquí. Anda muy adolorida y Fuenmayor está preocupado por ella. La cara se le endurece cuando cuenta que la ha atendido con la metadona que le ha llegado desde España, pero que las provisiones de ese opioide se le están agotando.
—¿Qué voy hacer cuando se me acabe? —se pregunta Fuenmayor con la voz apagada, como un quejido—.Tengo que ver cómo le resuelvo eso. Es mi responsabilidad. No puedo decirle: «Ya no hay más». No la puedo dejar así.
Fue otro tipo de dolor lo que llevó a Fabio Fuenmayor a la medicina. Tenía 14 años cuando su padre, José Fuenmayor, falleció de un infarto. Él hubiese querido salvarlo con sus propias manos, arrancárselo a la muerte. Por eso, durante aquellos días de duelo deseó, por primera vez, ser médico.
Años más tarde, cuando el joven Fabio terminó el bachillerato y se detuvo a analizar a qué quería dedicarse el resto de su vida, volvió a considerarlo. Si disfrutaba leer novelas y cuentos, si le gustaba escribir, si le interesaba la biología, si le iba bien en química y si sus calificaciones en matemáticas eran altas, entonces podía tener éxito estudiando medicina. Siguió su intuición. Aplicó a esa carrera en la Universidad Central de Venezuela. Y fue seleccionado.
Al graduarse, en la década de los noventa, quiso cursar un postgrado en terapia intensiva. Se veía a sí mismo tratando de salvar a pacientes en riesgo de muerte. Para ser admitido, le exigían haberse especializado antes en medicina interna, cardiología o anestesiología. Sin demasiado entusiasmo, solo por cumplir el requisito para ingresar a la rama que le interesaba, se decidió por esta última. Fuenmayor se volvió un experto en dormir pacientes para que no les doliera lo que sus colegas les hacían en las mesas de operaciones, y se olvidó de la idea de hacerse intensivista.
Luego de años entrando y saliendo de quirófanos, sin embargo, advirtió que en esa práctica había una contradicción. A veces debía aplicar técnicas muy agresivas. Que el paciente dejara de respirar. Que tuviera un paro cardiaco. «Jugaba a ser Dios, llegaba a límites casi incompatibles con la vida». Pero luego en el postoperatorio, ese ser humano comenzaba a padecer. «Le dolía, se acordaba de toda la carnicería que habían hecho con él».
Fue entonces cuando Fuenmayor comenzó a aplicar terapias del dolor. Aprendió a hacerlas con una doctora formada en Francia, con la que trabajaba. Al cabo de siete años, reflexionando sobre la trascendencia de ese abordaje, le pareció que esas terapias eran limitadas: solo se enfocaban en atender el síntoma físico. Debía haber un enfoque más integral para tratar el dolor.
Y en esa búsqueda conoció los cuidados paliativos, una especialidad fundada por la doctora, enfermera e investigadora Cicely Saunders en Reino Unido, luego de años atendiendo a moribundos, la mayoría con cáncer. Se enfocó especialmente en tratarles el dolor, algo a lo que entonces se le daba poca importancia. Defendió el uso regular de morfina oral para aliviarlos. En 1967 fundó el St Cristophe´s Hospice, en Londres. Allí afinó su método, que tuvo muy buena acogida: ya en 1980, la OMS consideraba los cuidados paliativos como una subespecialidad de la medicina.
«Es la joya de la corona», dice Fuenmayor. Adonde quería llegar.
—Abordamos el sufrimiento humano. En cuidados paliativos quien dirige es el paciente. Hacemos lo que él necesita y no lo que a mí me parece que necesita. La técnica, la ciencia y el conocimiento van de la mano de la responsabilidad, la empatía y la sensibilidad. No estoy para compadecerme de los pacientes, sino para ayudarlos a que puedan ser lo más autónomos posible el tiempo que les quede de vida.
Se trata de acompañarlos. Y la compañía, como escribió la poeta colombiana Piedad Bonnett, también apacigua el dolor.
Fuenmayor ingresó a estudiar cuidados paliativos a principios de la década del 2000, en el Hospital Oncológico Luis Razetti. Era una especialidad nueva en Venezuela. El suyo era el segundo grupo que cursaba ese programa formativo, que apenas un año antes había traído al país una doctora formada en Colombia. Los oncólogos no sabían en qué consistía el trabajo de los paliativistas; los veían de reojo, con desconfianza, y les decían que ellos, como expertos en tratar el cáncer, tenían la pericia para atender el dolor.
—Ese era el problema de la época, esa disputa entre profesionales. Debíamos demostrarles, aliviando a los pacientes, que teníamos razón.
Para ello contaban con los recursos necesarios. No faltaban ni uno solo de los opioides que requerían. Las droguerías expendían los medicamentos, el ministerio otorgaba los permisos para que los recetaran. Dado que son fármacos controlados internacionalmente, su producción, distribución y prescripción está regulada. En 1961 la Convención Única sobre Estupefacientes —adoptada por Venezuela como miembro de la ONU— creó un sistema para la regulación del suministro y la demanda, supervisado por la Junta Internacional de Fiscalización de Estupefacientes. Cada año, los países deben presentar ante esta organización cálculos sobre la necesidad que tienen de opioides, pues es la encargada de aprobar los suministros de cada país.
Y eso, en aquella época, funcionaba. Fuenmayor se sentía realizado. Eran unos años dorados. Años, dice ahora, muy distintos a estos. A este.
—Si me tocara evaluar el impacto de mi trabajo, desde el punto de vista institucional, diría que es muy pobre. No soy un médico extraordinario porque les doy medicamentos a los enfermos. No. Solo me alcanza para atender a 77. Son muy pocos, lo sé. Quisiera atender más, pero implicaría desmejorar la atención que les brindo a ellos. Porque los recursos son limitados. Podría decir que lo que yo hago en este consultorio no es importante. Son demasiados los que están afuera sin tratamiento. Pero sé que cuando alguien tiene cáncer y le duele, esa persona es el todo, es el 100% de los que sufren.
El postgrado del que egresó, el único que gradúa paliativistas en el país, lleva tres años desierto: nadie se ha postulado, nadie quiere lidiar con el dolor de los demás. Funciona porque médicos de otras especialidades como oncología y cardiología reciben allí nociones de cuidados paliativos.
Son pocos los paliativitas que hay en Venezuela: de los 44 que quedaban, la mitad migró entre 2017 y 2018. Fuenmayor también lo hizo. En 2017 volvió a irse de este consultorio y tomó un avión rumbo a Chile. Le habían dicho que allá valoraban muy bien a los médicos venezolanos. Y quería distanciarse un poco de las escenas de sufrimiento que presenciaba aquí.
En Chile encontró algunos puestos como médico, pero ninguno suficientemente bueno como para quedarse. Y una vez más, decidió volver a este lugar donde lidia con el sufrimiento ajeno. Acaso también con el suyo propio. Entendió que, para continuar aquí, debía recibir acompañamiento psiquiátrico. Porque todo sigue siendo muy abrumador para él.
—A ti te enseñan en la escuela de medicina que el médico tiene que soportar todo lo que le sucede, pero es mentira —dice Fuenmayor—. Es otra contradicción. Los médicos nos enfermamos, padecemos. Si se te muere un paciente que se parece a tu hermano, te va a afectar.
Pero de eso —de su dolor— prefiere no hablar más.
Parte II: LA FAMILIA
Los hijos de María buscan tramadol

 Frente al dolor más intenso forma parte del especial «Venezuela en busca de alivio» de Salud con lupa con apoyo del Centro Internacional para Periodistas.
Frente al dolor más intenso forma parte del especial «Venezuela en busca de alivio» de Salud con lupa con apoyo del Centro Internacional para Periodistas.
5930 Lecturas
Erick Lezama
Sobreviví al cáncer para contar la vida con sus luces y sombras. Soy periodista-narrador y editor senior de La Vida de Nos, donde cada día conjugo los verbos creer y crear. Tengo la certeza de que las historias son puentes en los que nos encontramos con los demás y con nosotros mismos.

3 Comentario sobre “El doctor del dolor”